Ободочная кишка — самая длинная часть толстого кишечника. Она начинается с конца тонкой кишки, завершается переходом в прямую. Этот отдел подвергается повышенному воздействию канцерогенов, поступающих с пищей, подвержен травмированию слизистой оболочки. Что приводит к озлокачествлению клеток. По данным медицинской статистики, колоректальные опухоли занимают четвертое место среди всех онкологических патологий. Рак прямой и ободочной кишки приводит к гибели 3,4% населения планеты. Высокая смертность объясняется поздним обращением пациентов к врачу. Между тем, на ранних этапах формирования новообразования болезнь успешно поддается противоопухолевой терапии.
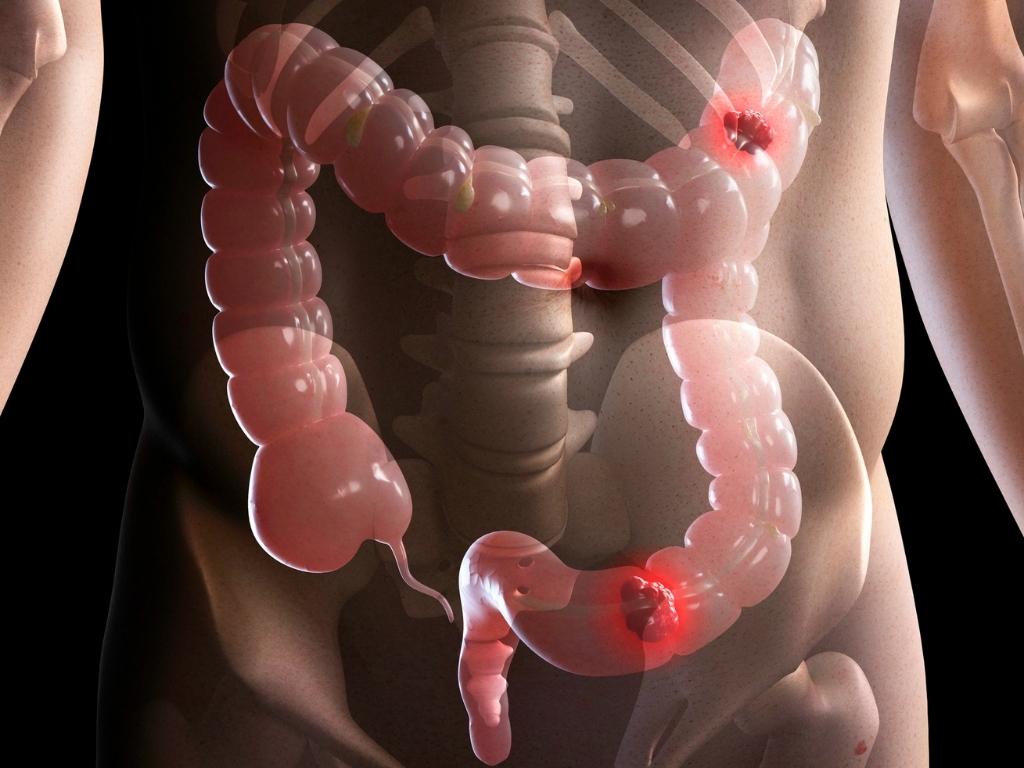
Причины появления опухоли
Главной причиной развития рака ободочной части кишечника врачи считают озлокочествление тканей полипов, которые формируются на слизистой оболочке органа.
В числе дополнительных факторов риска появления патологии:
-
неправильное питание, при котором основу рациона составляют жиры животного происхождения, полуфабрикаты, красное мясо. Это особенно опасно при недостаточном потреблении клетчатки, витаминов;
-
иммунодефицитные состояния;
-
табакокурение, злоупотребление алкоголем;
-
малоподвижный образ жизни, негативно влияющий на перистальтику кишечника;
-
хронические воспалительные процессы в ЖКТ;
-
аутоиммунные заболевания;
-
постоянное переедание;
-
рак органов репродуктивной системы, молочных желез в анамнезе.
По данным медицинских исследований, большую роль в развитии злокачественных опухолей играет генетическая предрасположенность к патологии. У каждого десятого пациента с кишечным раком, заболевание диагностировалось у ближайших родственников.
Стадии развития рака ободочной кишки
Врачи используют в описании патологии классификацию, предполагающую четыре стадии ее развития, в зависимости от распространенности злокачественного процесса:
0 — рак на месте (или carcinoma in situ). Измененные клетки обнаруживаются только на поверхности слизистой оболочки кишечника;
I — опухоль прорастает в подслизистый, мышечный слои стенки органа, но не выходит за ее пределы;
II — патологическое новообразование «проходит» кишечную стенку полностью, распространяется на окружающую жировую клетчатку. Метастазирование отсутствует;
III — рак распространяется за пределы органа, на соседние структуры, поражает региональные лимфоузлы;
IV — размер первичного очага не имеет диагностического значения. Злокачественные клетки с током крови, лимфы разносятся по всему организму. Метастазы обнаруживаются в любых внутренних органах, лимфатических узлах.
Чем раньше будет обнаружено заболевание, тем больше шансов на его благоприятный исход для пациента.
Основные симптомы заболевания
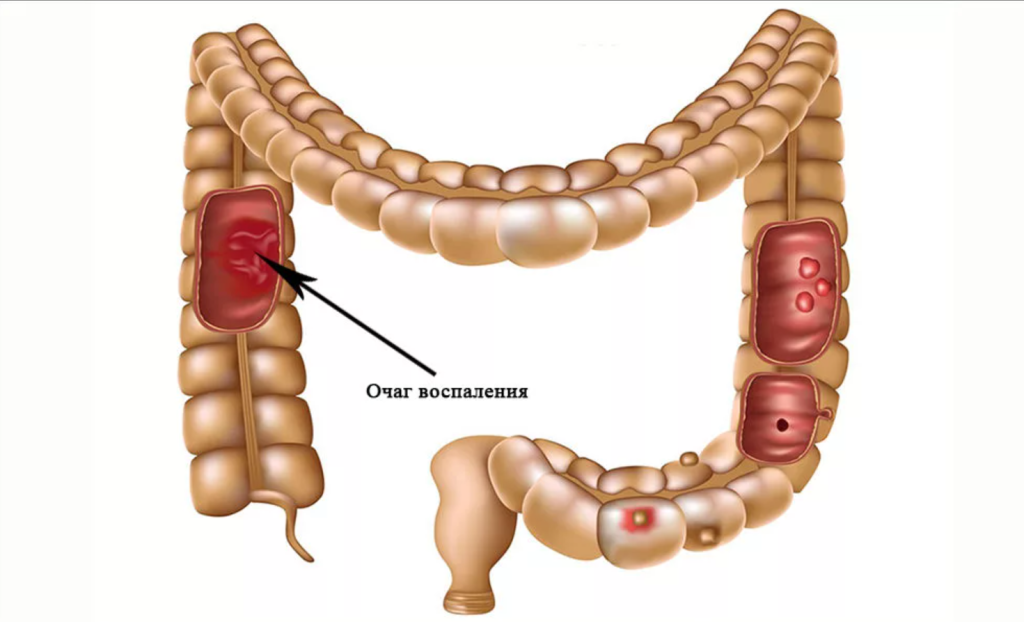
Патологические новообразования долго не дают о себе знать. Клиническая картина проявляется только на поздних стадиях развития патологии. Первые признаки заболевания бывают обусловлены кишечными кровотечениями. Вкрапления крови в кале на данном этапе незначительны, остаются незамеченными пациентами. У больного наблюдается повышенная утомляемость, слабость, общее ухудшение самочувствия, снижение аппетита. Большинство людей не обращают внимания на тревожные симптомы.
По мере роста опухоли проявляются другие признаки рака ободочной кишки:
-
поносы, чередующиеся с запорами;
-
боли в животе разной интенсивности;
-
постоянная усталость;
-
чувство неполного опорожнения кишечника после дефекации;
-
меторизм;
-
тошнота;
-
появление примесей слизи, крови или гноя в кале;
-
необъяснимое снижение массы тела.
Если злокачественная опухоль сформировалась в левом отделе кишки, патология чаще осложняется кишечной непроходимостью, сопровождается приступами колик.
На поздних стадиях симптоматика дополняется признаками поражения других внутренних органов (печени, легких, мочеполовой системы и прочих), нарушений в их работе.
Диагностика
Самостоятельно дифференцировать рак с другими заболеваниями невозможно. Поставить диагноз может только врач, основываясь на данных обследования больного.
Прием начинается со сбора анамнеза, опроса, осмотра пациента. Эффективным методом диагностики является ректальная пальпация. Процедура позволяет обнаружить до 70% кишечных новообразований. Некоторые крупные опухоли доктор может прощупать через стенку брюшины (иногда это бывает первым симптомом патологии).
Заподозрив развитие рака, врач направляет человека на комплексное обследование. Основным способом диагностики заболеваний кишечника выступает колоноскопия — осмотр органа с помощью эндоскопического оборудования с доступом через задний проход. Во время манипуляции доктор может произвести забор материала для гистологического исследования. Только оно подтверждает либо опровергает злокачественный характер опухоли.
Для уточнения локализации, распространенности, других особенностей кишечного патологического новообразования пациенту проводят ряд инструментальных диагностических процедур.
В их числе:
-
ректороманоскопия — визуальный осмотр кишки с помощью специального прибора в виде тонкой трубочки со световым источником на конце;
-
компьютерная томография;
-
УЗИ брюшной полости;
-
стинтиграфия костной ткани;
-
гастроскопия;
-
ирригоскопия — рентген кишечника с контрастным веществом;
-
ПЭТ-КТ;
-
МРТ;
-
рентгенография грудной клетки.
Больному раком ободочной части органа показан ряд лабораторных анализов: исследование крови на онкомаркеры, кала на скрытую кровь и другие. После получения результатов всех обследований врач разрабатывает для пациента индивидуальную терапевтическую тактику.
Лечение
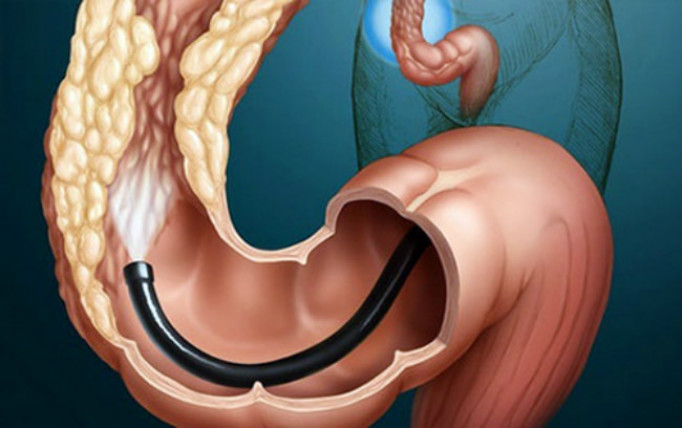
Основной метод терапии рака ободочной кишки — отсечение злокачественной опухоли с пораженной частью кишечника, окружающими тканями. Объем операции определяет врач, исходя из размера, локализации патологического новообразования, распространенности опухолевого процесса, общего состояния здоровья пациента.
Хирурги практикуют несколько методов хирургического вмешательства:
-
правосторонняя гемиколэктомия — предполагает отсечение правой части органа. Применяется при раке восходящего отдела, печеночного изгиба, начального отдела поперечной ободочной кишки;
-
правосторонняя гемиколэктомия — оправдана, когда злокачественная опухоль поражает печеночный изгиб либо начальный отдел поперечной ободочной кишки;
-
резекция поперечной ободочной части органа — проводится, когда патологическое новообразование локализовано в средней трети органа.
Стандартная резекция предполагает отсечение 30-40 см кишечника. Размер удаляемой части может быть изменен, в зависимости от роста, веса больного, размера опухоли. Вне зависимости от объема, места вмешательства, пациенту перевязывают ближайшие к злокачественному очагу вены, артерии. Это помогает предотвратить распространение измененных клеток по организму с кровотоком. После проведения операции больному проводят анастамоз — соединяют оставшиеся части кишечника, чтобы восстановить проходимость, функциональность органа.
При необходимости во время операции врач отсекает пораженные кишечным раком лимфоузлы. Если обнаружены метастазы в других внутренних органах (печени, легких, яичниках и прочих), их удаляют в рамках одного вмешательства либо поэтапно.
При неоперабельных злокачественных опухолях ободочной кишки возможно проведение паллиативных операций, направленных на облегчение состояния, продление жизни пациента. В зависимости от клинической картины это может быть:
-
создание обходного анастомоза;
-
стентирование эндоскопическим методом;
-
формирование стомы.
отсечение части патологического новообразования для снижения его давления на внутренние органы;
До и после операции больному раком ободочной кишки показано проведение химиотерапии. Перед вмешательством она помогает уменьшить объем злокачественной опухоли до операбельных размеров. После резекции — уничтожает оставшиеся измененные клетки, предотвращает рецидив патологии.
В последние годы в лечении заболевания применяют методику HiFu-терапии. Разновидность лучевого воздействия обеспечивает направленное влияние ультразвука высокой частоты на ободочную кишку через брюшную полость.
Параллельно с противоопухолевым пациенту проводят симптоматическое лечение, направленное на купирование болей, воспалительных процессов, нормализацию работы ЖКТ.
Прогноз выживаемости
Продолжительность жизни пациентов с раком ободочной кишки в первую очередь зависит от того, на какой стадии было диагностировано заболевание, начато лечение:
I — дольше пяти лет живут 92% больных;
II — 63-87%;
III — 53-69%;
IV — пятилетняя выживаемость не превышает 11%.
Поскольку в большинстве случаев патология выявляется на 3 стадии, в среднем дольше пяти лет проживает около половины больных раком ободочной кишки. Прогноз зависит от типа злокачественной опухоли, правильности проводимого лечения, соблюдения врачебных назначений самим больным.
В распоряжении онкологов в настоящее время есть полный набор методов, средств, которые помогают продлить полноценную жизнь пациента с любой стадией развития рака ободочной кишки, диагностировать заболевание в самом начале. Для этого важно не пренебрегать ежегодными диагностическими обследованиями, соблюдать все рекомендации специалистов во время лечения. Снизить риск появления злокачественной опухоли помогает правильное питание, активный образ жизни, своевременная терапия доброкачественных болезней ЖКТ.
Компания «Пациент менеджмент» на протяжении многих лет занимается организацией индивидуального медицинского обслуживания высокого качества.
За годы работы мы накопили статистику по ведущим зарубежным клиникам и готовы рекомендовать пациентам для лечения рака ободочной кишки только те медицинские центры, где действительно окажут наиболее эффективную помощь.
